ИНВАЗИВНЫЕ ФОРМЫ СТРЕПТОКОККОВОЙ ИНФЕКЦИИ В СТРУКТУРЕ ГНОЙНЫХ БАКТЕРИАЛЬНЫХ МЕНИНГИТОВ. КЛИНИКО-ЭПИДЕМИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ. АКТУАЛЬНЫЕ ВОПРОСЫ МИКРОБИОЛОГИЧЕСКОЙ ДИАГНОСТИКИ
Секция: 4. Медицинские науки

XXV Студенческая международная заочная научно-практическая конференция «Молодежный научный форум: естественные и медицинские науки»
ИНВАЗИВНЫЕ ФОРМЫ СТРЕПТОКОККОВОЙ ИНФЕКЦИИ В СТРУКТУРЕ ГНОЙНЫХ БАКТЕРИАЛЬНЫХ МЕНИНГИТОВ. КЛИНИКО-ЭПИДЕМИОЛОГИЧЕСКИЕ ОСОБЕННОСТИ. АКТУАЛЬНЫЕ ВОПРОСЫ МИКРОБИОЛОГИЧЕСКОЙ ДИАГНОСТИКИ
Цель исследования.
Изучить по данным научных публикаций этиологическую структуру гнойных бактериальных менингитов (ГБМ), особенности эпидемиологически значимых возбудителей инфекционных заболеваний центральной нервной системы на примере инвазивных форм стрептококковой инфекции, провести анализ стандартных методов микробиологической диагностики, используемых в лечебных учреждениях г. Москвы.
Материалы и методы исследования.
В работе использованы материалы литературного обзора научных публикаций и статистических данных, данные бактериологических исследований ликвора, выполненных в отделении бактериологии ГБУЗ ГКБ им. С.П. Боткина за 2014.
Результаты и их обсуждение.
Гнойные бактериальные менингиты (ГБМ) занимают одно из ведущих мест в структуре нейроинфекций (НИ) у взрослых и у детей. По данным ВОЗ, ежегодно в мире регистрируется 1 млн. случаев ГБМ, из которых 200 тыс. заканчивается летально, показатели которой при ГБМ в зависимости от возраста, клинических форм болезни и от этиологического агента в развитых странах составляют в среднем 3—19 %, а в развивающихся — от 37 % до 69 % [6].
На протяжении последних 40—50 лет летальность от ГБМ не снижается и остается на уровне 15—50 % при пневмококковом менингите, 5—15 % при менингококковой инфекции и 3—20 % — при гемофильном менингите.
Этиологических вариантов ГБМ очень много, возбудителями менингитов могут быть практически любые микроорганизмы, проникающие через гематоэнцефалический барьер, однако доминирующими бактериальными агентами в этиологической структуре ГБМ считаются капсульные виды микроорганизмов: более 80 % случаев заболеваний связаны с Neisseria meningitidis, S. Pneumoniae и Haemophilus influenza.
Принципиально важной особенностью для ГБМ является четкая связь каждого этиологического агента с возрастом больного, вследствие чего возможно условное деление неменингококковых гнойных бактериальных менингитов (НГБМ) на «взрослые» и «детские» менингиты. К «взрослым» относятся менингиты, вызванные возбудителями Streptococcus pneumoniaе, Staphilococcus aureus, Listeria monocytogenes, а к «детским» — обусловленные H. influenzae типа b и Streptococcus серогруппы B. Эпидемиологическая оценка роли возрастных групп в формировании заболеваемости «взрослыми» и «детскими» менингитами имеет ряд характерных признаков. Анализ возрастного распределении заболевших НГБМ подтверждает, что общим для «взрослых» менингитов является вовлечение в эпидемиологический процесс лиц от 25 и старше 65 лет, процент которых в зависимости от этиологии НГБМ составлял 79 % для Streptococcus pneumoniaе, 83 % для Listeria monocytogenes и 84 % для Staphilococcus aureus; различие заключается в группах риска: максимум заболеваний ГБМ пневмококковой и листериозной этиологии приходился на возраст от 45 до 64 лет (по 36 % и 45 % соответственно), а для стафилококковой — от 25 до 44 лет (42 %) [8]. (Табл. 1).
Таблица 1.
Зависимость этиологии бактериального менингита от возраста
Возраст |
Вероятные возбудители |
|
0—4 нед. |
S.agalactiae, E.coli, L.monocytogenes, K. pneumoniae, |
|
4—12 нед. |
E.coli, L.monocytogenes, H.influenzae, S.pneumoniae, N.meningitidis |
|
3 мес.—5 лет |
H.influenzae, S.pneumoniae, N.meningitidis |
|
5—50 лет |
S.pneumoniae, N.meningitidis |
|
> 50 лет |
S.pneumoniae, N.meningitidis, L.monocytogenes, Enterobacteriaceae |
До настоящего времени НГБМ остаются наименее изученными, поскольку учет ГБМ (за исключением генерализованных форм менингококковой инфекции) в рамках государственной статистической отчетности на территории РФ не проводится, и определить эпидемиологические характеристики не представляется возможным. Официальная статистика заболеваемости НГБМ отсутствует и за рубежом. В связи с этим судить о распространенности НГБМ можно лишь на основании отдельных публикаций.
Отмечено, что в последние годы число заболевших, включая летальные случаи НГБМ выше, чем при генерализованной форме менингококковой инфекции (ГФМИ) [6].
За период 2010—2012 года в РФ определен показатель заболеваемости ГБМ — в среднем 2,2 на 100 тыс. населения, ГФМИ — 1,0 на 100 тыс. населения, НГБМ и гнойными бактериальными менингитами неясной этиологии (ГБМНЭ) — 1,2 на 100 тыс. населения. Выявлены различия в тенденциях показателей заболеваемости: снижение для ГФМИ, и повышение для НГБМ и ГБМНЭ [8; 12] (рис. 1).
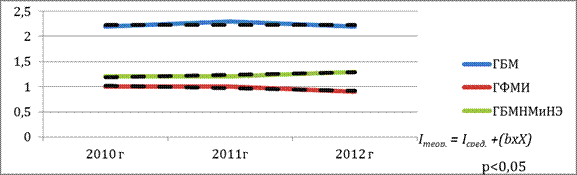
Рисунок 1. Динамика заболеваемости ГБМ, ГФМИ и НГБМ и ГБМНЭ в РФ за 2010—2012 гг. (горизонтальной линией обозначена линия тренда (I0/0000). N=9570
По данным РЦБМ из субъектов страны в 2013 году абсолютное число случаев ГБМ составило 2949, из которых: 1181 случаев — ГФМИ и 1768 случаев — НГБМ. Из 2949 случаев ГБМ этиологически расшифрованы 1368 случаев; основными возбудителями ГБМ в России являются N. meningitidis (53—66—68 %), S. pneumoniae (24—16—15 %) и H. influenzae (8—6—3 %) [6] в процентном соотношении с поправкой из доступных источников; оставшаяся доля приходились на другие микроорганизмы (стафилококки, стрептококки, листерия, кишечная палочка, грибы и др.) (рис. 2). Более 60 % случаев ГБМ остаются нерасшифрованными [8; 5].
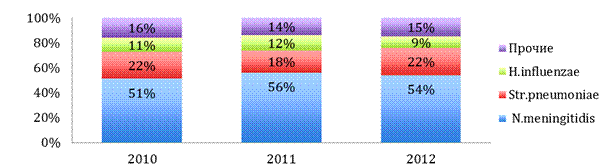
Рисунок 2. Общая этиологическая структура ГБМ в РФ за 2010—2012 гг. N=3564
В Москве этиологическая структура НГБМ остается относительно стабильной: основными возбудителями являются Streptococcus pneumoniaе — 58,5 % и H. influenzae типа b — 25 %; второстепенными — Staphilococcus aureus — 7,5 %, Streptococcus серогруппы B — 4,6 % и Listeria monocytogenes — 4,5 %.
Сравнительный анализ «медицински значимых» видов стрептококков по ряду критериев позволяет разделить их на три группы: патогенные, условно-патогенные и оппортунистические. К патогенным стрептококкам относят Streptococcus pneumoniae, Streptococcus pyogenes, Streptococcus agalactiae.
К инвазивным пневмококковым инфекциям (ИПИ) относят бактериемию, менингит, пневмонию и другие патологические состояния, при которых возбудитель присутствует в стерильных средах и тканях: кровь, цереброспинальная жидкость, синовиальная, плевральная или перикардиальная жидкость [2]. Критерием лабораторно верифицированного случая ИПИ является выделение S. pneumoniae в культуре или подтверждение наличия его в исследуемом материале с помощью ПЦР для выявления специфической ДНК или ИФА для обнаружения антигена [3]. По статистике, в мире от пневмококковых инфекций ежегодно умирает около 1,6 млн. человек, среди которых 0,7—1 млн. это дети в возрасте до 5 лет жизни, преимущественно из развивающихся стран [13].
Что касается показателей заболеваемости ИПИ, то в целом ежегодно инцидентность (т. е. частота возникновения) бактериемий составляет 15—30 случаев на 100 тыс. с максимумом среди лиц старше 65 лет (45—90 на 100 тыс.), а также среди детей младше 2 лет (более 150 на 100 тыс.) [1]. В развитых странах официальный учет пневмококковых инфекций проводят с 1994 г; по данным ежегодно публикуемым CDC (Центры по контролю и профилактике заболеваний, Centers for Disease Control and Prevention), в США ежегодно регистрируются свыше 60 000 случаев инвазивной инфекции, включая 3300 случаев менингита.
Пневмококковые менингиты (ПМ) относятся к одним из наиболее тяжелых форм НИ. ПМ занимают лидирующую позицию в структуре НГБМ и характеризуются поражением трудоспособного населения и высокой летальностью. Достоверная система официального статистического учета ПМ, как и других НГБМ, в РФ отсутствует. В странах Западной Европы, США и Канаде его доля среди всех ГБМ составляет 20—25 % и 30—45 % соответственно. В России этот показатель в среднем составил 0,18 на 100 тыс. населения, гемофильным — 0,09 на 100 тыс. населения [7]. Причины различий в этиологической значимости пневмококков в структуре НГБМ в разных странах многочисленны: климатические особенности, населенность территорий, расовая и этническая принадлежность, уровень экономического развития и здравоохранения, объем и масштабы профилактических мероприятий, в т. ч. — вакцинации. Результаты исследований серотипового состава пневмококков в разных странах указывает, что более 80 % тяжелых инвазивных заболеваний вызываются 20 серотипами, а 13 серотипов вызывают 70—75 % заболеваний.
ПМ чаще болеют взрослые (74 %), особенно в возрастной категории 45—64 года (31 %) и 25—44 года (23 %). Доля детей до 5 лет составляла 15 % от общего числа заболевших. Тяжелое течение заболевания чаще отмечалось среди старших возрастных групп, где показатели летальности достигали 30 %. В среднем по РФ уровень летальности при ПМ достигает 18 % [10].
В независимости от этиологии все ГБМ проявляются следующими основными синдромами: лихорадочно-интоксикационным (гипертермия, миастения, миалгия, анорексия, признаки поражения сердечно-сосудистой системы с изменением гемодинамических характеристик, и пр.) и менингеальным (различные по интенсивности головные боли, нередко сопровождающиеся тошнотой и рвотой, гиперестезия кожи, ригидность затылочных мышц, положительные симптомы Кернига, Брудзинского и др.) в сочетании с характерными изменениями спинно-мозговой жидкости — СМЖ (резкое повышение ликворного давления, изменение прозрачности, повышение уровня белка и лактата, высокий нейтрофильный плеоцитоз, снижение уровня глюкозы). При распространении воспалительного процесса на вещество мозга и развитии отека-набухания головного мозга клиническая картина осложняется общемозговым синдромом (нарушение сознания, психические расстройства, генерализованные судороги) и появлением очаговой неврологической симптоматики (парезы черепных нервов, конечностей, тазовые нарушения, мозжечковая симптоматика, патологические рефлексы и др.). Сходство клинических проявлений различных по этиологии ГБМ значительно затрудняет проведение дифференциальной диагностики менингитов, важной в связи с особенностями течения и исходом заболевания, во многом обусловленных особенностями микробного агента.
В связи с этим для диагностики НБГМ и выбора рациональной антимикробной терапии в лечении данной патологии принципиальное значение приобретают результаты лабораторной верификации микроорганизма.
Несмотря на расширение технических возможностей микробиологических лабораторий для этиологической расшифровки менингита с использованием стандартных питательных сред, реакции латексной агглютинации (РЛА) как экспресс-метода, применением биохимических тест-систем API для идентификации бактерий, внедрением в практику метода полимеразной цепной реакции (ПЦР) — этиологический диагноз НГБМ остается серьезной проблемой.
Анализ результатов лабораторной диагностики показал, что среди заболевших НГБМ (2531 человек), поступивших в стационары Москвы за период 2002—2010 гг., этиологический диагноз был установлен только в 836 случаях, что составило 33 % лабораторной расшифровки НГБМ [11]. Ниже приведены данные лабораторного подтверждения ГБМ, ГФМИ, НГБМ и ГБМНЭ в РФ с 2005 по 2012 гг. (рис. 3) [8].
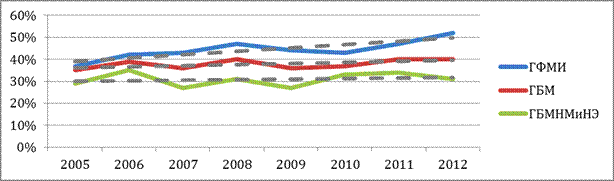
Рисунок 3. Лабораторное подтверждение ГБМ, ГФМИ, НГБМ и ГБМНЭ в РФ с 2005 по 2012 гг.
Определяя состояние этиологического подтверждения НГБМ необходимо отметить существенные качественные различия в стационарах г. Москвы. Анализ этиологической расшифровки НГБМ в бактериологических лабораториях ЛПУ г. Москвы, проведенный на основании данных АИС ОРУИБ за 2002—2010 гг. (раздел «Лабораторные данные»), показал, что уровень этиологического подтверждения НГБМ в зависимости от стационара колебался от 30 % в ДГКБ № 2 до 45 % в ИКБ № 2 при среднем показателе лабораторной диагностики — 33 %. Процент лабораторного подтверждения НГБМ на протяжении описываемого периода также менялся: максимальный уровень расшифровки, который отмечался в 2002—2003 гг. — 56—41 %, снизился более чем в 2 раза в 2004—2005 гг. и составил 31 и 21 % и в последующие годы не превышал 34 %.
Необходимо принимать во внимание то, что качество лабораторной диагностики напрямую зависит от технической оснащенности лаборатории, организации доставки материала от больного и от квалификации персонала. При этом для повышения эффективности этиологической расшифровки НГБМ необходим комплексный подход, подразумевающий использование классических методов (бактериологический) в сочетании с другими системами для выявления возбудителей (РЛА, ПЦР и др.) при исследовании СМЖ. Так, повышение частоты этиологического подтверждения НГБМ в ИКБ № 2 в последние годы произошло благодаря тому, что микробиологическая диагностика была дополнена методами РЛА и ПЦР с использованием родоспецифических праймеров N. meningitidis, H. influenzae, S. Pneumoniaе [4]. За 5 лет в ИКБ № 2 г. Москвы наблюдались 2148 больных ГБМ, из них 776 в ОРИТ — 37,2 %. Лабораторно (бактериологически, РЛА) расшифрована этиология менингита у 38 % больных. Среди лабораторно подтвержденных случаев болезни ГФМИ составили 64 %, НГБМ и в том числе ПМ — 21,3 %, менингит, вызванный гемофильной палочкой типа В (HiВ-менингит) — 9,3 %.
Основным биологическим материалом для исследования при ГБМ являются СМЖ и кровь; выделение микроорганизма в этих средах является золотым стандартом микробиологической диагностики данного заболевания, включая инвазивные формы пневмококковой инфекции [2]. В рамках лабораторной диагностики используются бактериоскопия — мазок нативного ликвора, культуральный мазок по Граму, мазок препарата «толстая капля» крови, бактериологический посев, экспресс метод латекс агглютинации, ВИЭФ-экспресс метод, РНГА (согласно МУК 4.2.1887-04: Лабораторная диагностика менингококковой инфекции и гнойных бактериальных менингитов, см. схему). Прямая микроскопия окрашенных мазков СМЖ в известной части случаев позволяет установить наличие бактерий, вызывающих ГБМ. Так, пневмококки имеют вид ланцетовидных грамположительных диплококков и коротких цепочек, образующих капсулу, хорошо окрашиваемых всеми анилиновыми красителями, причем капсула остается неокрашенной и заметна только на окрашенном фоне. При достаточном количестве исследуемого материала рекомендуется 2—3 капли засеять в чашку с питательной средой для определения чувствительности к антибиотикам. На 2-й день исследования независимо от результатов бактериоскопии ликвора анализируют засеянные чашки визуально и с помощью бинокулярного стереоскопического микроскопа, лупы МБС. Во внимание принимаются все колонии. Колонии пневмококков на обеих средах — мелкие (диаметром 0,1—1,0 мм), иногда плоские, с вдавлением в центре. На «шоколадном» агаре они окружены зоной желто-зеленого гемолиза (тип альфагемолиза). По внешнему виду колонии пневмококков на обеих средах трудно отличить от колоний стрептококков группы В, зеленящих стрептококков, энтерококков (S.feacalis), которые в редких случаях могут вызывать менингит, особенно у детей 1 года. В мазках из колоний пневмококки имеют овальную или шаровидную форму, располагаются парами или в виде коротких цепочек из 2—3 пар. Если имеется обильный рост одинаковых колоний, то допустим одномоментный отcев на дифференциально-диагностические среды, изучение культуры по ряду признаков и антибиотикочувствительности.
На основании микроскопии мазков из колоний и результатов первичных биологических тестов возможна выдача предварительного ответа. По минимальному числу признаков выделенные из СМЖ бактерии предположительно отнести к тому или иному таксону (от семейства до вида) и избрать дальнейший путь идентификации. На этом этапе возможна выдача окончательного ответа, при положительной реакции со специфическими антисыворотками для H.influenzae, N.meningitidis и Str. pneumoniae.
Однако, результативность культурального метода диагностики при НГБМ, в частности пневмококковой этиологии, относительно низка, и положительный результат достигается лишь в 10—30 % случаях [14]. Трудности идентификации S. pneumoniae в спинномозговой жидкости бактериологическим методом связаны с особенностями возбудителя, необходимостью создания особых условий хранения и транспортировки биоматериала, а также частым применением на догоспитальном этапе антибактериальных препаратов.
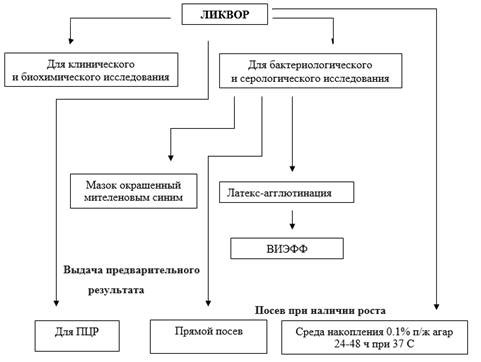
Рисунок 4. Исследование ликвора для выделения и идентификации возбудителей генерализованных форм менингококковой инфекции и гнойных бактериальных менингитов
Для выделения культуры S. pneumoniae требуются специальные питательные среды с высоким содержанием аминного азота и нативного белка животного происхождения (дефибринированная кровь, сыворотка животных), pH среды 7,0—7,8 и инкубация в атмосфере с повышенным содержанием диоксида углерода при температуре 35—37°C. Идентификация возбудителя проводится по характерному росту на средах с кровью (наличие альфа-гемолиза вокруг колоний), положительных тестов с оптохином и желчными кислотами.
Скорость получения результатов и чувствительность бактериологического метода являются сравнительно невысокими, в связи с чем разрабатываются и применяются новые диагностические подходы, включая ПЦР и различные серологические тесты.
Серологическим методом идентификации пневмококков является реакция набухания капсулы микробной клетки при ее взаимодействии со специфической сывороткой, содержащей поликлональные антикапсулярные антитела (тест Нейльфида).
Для определения пневмококковых антигенов в крови и ликворе применяется метод латекс-агглютинации, который обладает высокой чувствительностью и специфичностью.
Разработаны методики определения пневмококка в клиническом материале с помощью ПЦР, основанные на выявлении фрагментов специфических генов, кодирующих ферменты аутолизин (lytA), пневмолизин (ply), поверхностные белки клеточной стенки (PspA, PsaA) и др.
Высокой чувствительностью и специфичностью обладает иммунохромотографический тест для выявления антигена пневмококка в спинномозговой жидкости и моче — применяется у взрослых пациентов.
В последние годы все большую актуальность приобретает исследование биологических сред (кровь, ликвор и пр.) на стерильность с использованием автоматизированных систем мониторинга. Автоматизация культивирования культур микроорганизмов существует в мире более 20 лет. В настоящее время на Российском рынке этот вид исследований представлен двумя приборами: серия BACTEC (Becton Dickinson, США) и Bact/Alert (bioMerieux, Франция).
BD BACTEC™ FX — автоматизированная система взятия и транспортировки материала для бактериологических исследований с использованием широкого спектра флаконов с питательными средами. Интуитивное и понятное меню управления анализаторами исключает ошибки в работе и позволяет сэкономить рабочее место в лаборатории, сократить время детекции благодаря чувствительной флуоресцентной технологии и наличию более чем 16 специфических алгоритмов. Минимальный уход, техническое обслуживание и обучение, программное обеспечение, специально созданное для клинической микробиологии, позволяет создавать эпидемиологические отчеты и контролировать работу лаборатории в целом. Компактный прибор на 50 флаконов устанавливается на обычный лабораторный стол. Управление производится при помощи встроенной клавиатуры и дисплея, нет необходимости подключения внешнего компьютера. Звуковой и световой сигналы оповещения не позволят пропустить положительный результат. Возможность выбора питательной среды с учетом конкретной клинической ситуации — специальный детский флакон и флакон для селективного выявления грибов/дрожжей. Содержание сорбента (латексные частицы) достоверно инактивирует антибиотики, что повышает вероятность выделения (высеваемость) возбудителя, качество и сроки детекции микробного агента. Среда для культивирования аэробов из образцов детской крови BD BACTEC PEDS PLUS™ Medium используется для культивирования аэробов (главным образом бактерий и грибов) в основном из образцов детской крови, но также и в других случаях, где необходимо исследование малого объема образца до 1—3 мл. Содержит сорбент для нейтрализации антимикробных препаратов, что повышает в случае пациента после лечения.
В отделении бактериологии ГБУЗ ГКБ им. С.П. Боткина СМЖ (ликвор) исследуется традиционным бактериологическим методом (бактериоскопия + посев на плотные питательные среды), а также культивированием с использованием питательных сред BD BACTEC PEDS PLUS™ на анализаторе BD BACTEC™ 9050.
В 2014 году выполнено 290 проб ликвора. Из них на анализаторе BD BACTEC™ 9050 было исследовано 44 проб ликвора. Результаты исследований отражены в Таблице № 2.
Таблица 2.
Данные микробиологического исследования ликвора
Вид исследования |
Всего |
Положительный Результат |
Отрицательный Результат |
Культивирование в анализаторе BD BACTEC™ 9050 |
44 |
17 (38,64 %) |
27 (61,36 %) |
Микрофлора, выделенная из ликвора, представлена в Таблице № 3 и на рисунке 5.
Таблица 3.
Спектр возбудителей, выделенных из ликвора (культивирование в анализаторе BD BACTEC™ 9050)
№ п\п |
Вид микроорганизма |
Количество |
% |
1 |
Staphylococcus |
5 |
29,42 |
2 |
Klebsiella pneumonia |
6 |
35,29 |
3 |
Acinetobacter baumanii |
1 |
5,88 |
4 |
Neisseria meningitides |
1 |
5,88 |
5 |
Streptococcus spp. |
2 |
11,77 |
6 |
Aerococcus viridans |
1 |
5,88 |
7 |
Ассоциации микроорганизмов |
1 |
5,88 |
|
ВСЕГО: |
17 |
100 |
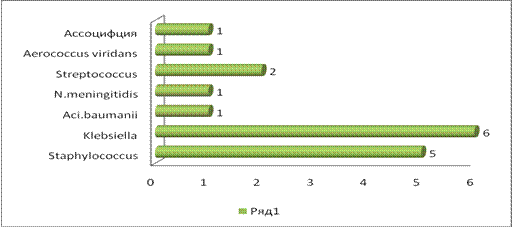
Рисунок 5. Спектр возбудителей, выделенных из ликвора при культивировании в анализаторе BD BACTEC™ 9050
Заключение:
Приведенные данные анализа стандартных методов микробиологической диагностики ГБМ в специализированных и многопрофильных лечебных учреждениях соответствуют представленным в материалах научных публикаций средне статистическим показателям и имеют схожую результативность этиологической расшифровки инфекционных заболеваний центральной нервной системы.
Залогом качественного бактериологического анализа является правильное взятие, транспортировка материала и последующая детекция микробного агента, что имеет принципиальное значение для идентификации таких микроорганизмов как стрептококки, требующих создания особых условий взятия, хранения, сроков доставки и исследования биоматериала в лаборатории.
Выводы.
1. Стрептококки являются этиологическим фактором развития значительного числа инфекционных заболеваний, в т. ч. тяжелых форм инвазивной инфекции (гнойный бактериальный менингит — ГБМ, сепсис, пневмония).
2. Инвазивные стрептококковые инфекции требуют полноценного эпидемиологического надзора и внесения в реестр инфекций, подлежащих официальному учету на территории Российской Федерации.
3. Этиологическая расшифровка НГБМ в лечебно-профилактических учреждениях Москвы характеризуется малой результативностью.
4. Для повышения информативности лабораторной диагностики ГБМ необходим комплексный подход с использованием некультуральных методов: экспресс диагностики с применением латекс-диагностических наборов и метода полимеразной цепной реакции (ПЦР) в выявлении возбудителей ГБМ.
5. Результаты бактериологического исследования и частота расшифровки диагноза могут быть улучшены путем совершенствования методов исследования и внедрением в повседневную практику автоматизированных систем взятия и транспортировки материала.
Список литературы:
1. Баранов А.А., Намазова Л.С., Таточенко В.К. Пневмококковая инфекция и связанные с ней заболевания — серьезная проблема современного здравоохранения // Педиатрическая фармакология. 2008, т. 5, № 1, С. 7—13.
2. Баранов А.А., Намазова-Баранова Л.С., Таточенко В.К., Брико Н.И. и др. Эпидемиология и вакцинопрофилактика инфекции, вызываемой Streptococcus pneumoniae. Методические рекомендации МР 3. 3. 1. 0027–11. — М.: Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека, 2011. С. 27.
3. Брико Н.И. Распространенность и возможности профилактики пневмококковых инфекций в мире и России. ММА им. И.М. Сеченова. Пневмококкковая инфекция. — М., 2009, № 2.
4. Венгеров Ю.Я., Нагибина М.В., Свистунова Т.С. и др. Диагностика и этиотропная терапия бактериальных гнойных менингитов. Эпидемиол. и сан. 2009; 2. С. 17—21.
5. Информационно-аналитический обзор. Менингококковая инфекция и гнойные бактериальные менингиты в Российской Федерации. 2008. — М.: МЗ РФ, 2009. — 76 с.
6. Королева И.С., Белошицкий Г.В. Менингококковая инфекция и гнойные бактериальные менингиты. Руководство по лабораторной диагностике. — М., 2007, С. 112.
7. Королева И.С. Белошицкий Г.В. Миронов К.О. Серотиповая характеристика пневмококков, выделенных от больных пневмококковым менингитом. Вопросы современной педиатрии. 2012. № 4. С. 122—127.
8. Королева М.А. Эпидемиологический мониторинг за гнойными бактериальными менингитами в Российской Федерации. Дисс. канд. мед. наук. Москва, 2014.
9. Менингококковая инфекция и гнойные бактериальные менингиты в Российской Федерации. 2008. — М.: МЗ РФ, 2009. С. 76.
10. Письмо № 01/9620-0-32 от 29.06.2010 О взаимодействии территориальных органов и учреждений Роспотребнадзора с Референс-центром по мониторингу за бактериальными менингитами).
11. Спирихина Л.В., Закроева И.М., Королева И.С., Лыткина И.Н., Пяева А.П. Гнойные бактериальные менингиты немингококковой этиологии в Москве за 2002—2010 гг. Эпидемиология и инфекционные болезни, актуальные вопросы, № 3, 2011 год.
12. Эпидемиология и инфекционные болезни. Актуальные вопросы. — 2014. — № 2. С. 52—56.
13. Whitney C.G., Farley M.M., Hadler J. et al. N. Engl J Med 2003; 348:1737—1746.
14. Cetron N. Chapter 9: Pneumococcal Disease. Meningitis Foundationof America / N. Cetron [et al.]. — www.musa.org/pneumococc.htm.





